Flusso d’aria, Volumi Polmonari e Curva Flusso-Volume
Le misurazioni della velocità di flusso d’aria e dei volumi polmonari possono essere utilizzate per differenziare le patologie ostruttive da quelle restrittive, per determinare il livello di gravità della malattia e per valutare la risposta alla terapia. Le misurazioni vengono tipicamente riportate come flussi, volumi assoluti e come percentuali del valore previsto, utilizzando dati derivati da un grosso campione di persone che si presumeva avessero una normale funzionalità respiratoria. Le variabili utilizzate per predire i valori normali comprendono l’età, il sesso, l’etnia e l’altezza.
Se correggere per etnia è controverso. Per esempio, gruppi storici di adulti principalmente americani ed europei hanno mostrato volumi polmonari più bassi in più gruppi etnici non bianchi (p. es., neri, ispanici, asiatici) rispetto ai bianchi. Tuttavia, alcuni considerano i fattori ambientali e gli altri fattori non genetici ugualmente o più importanti delle differenze genetiche nello spiegare queste differenze. Gli studi hanno trovato che i valori di flusso e volume non regolati sono più predittivi dei risultati del paziente rispetto ai valori etnicamente corretti, suggerendo che questi aggiustamenti possono comportare una sottostima (e quindi un sotto-trattamento) di vere diminuzioni della funzione polmonare in individui non bianchi.
Flusso d’aria
Le misure quantitative del flusso inspiratorio ed espiratorio vengono ottenute con la spirometria forzata. Si utilizzano delle clip nasali per occludere le narici.
Nelle valutazioni del flusso espiratorio, i pazienti inspirano il più profondamente e vigorosamente possibile, serrando le proprie labbra attorno a un boccaglio ed espirano il più completamente e fortemente possibile all’interno di un apparecchio che registra il volume espirato (capacità vitale forzata [CVF] e il volume espiratorio forzato in 1 secondo [FEV1], vedi figura Spirogramma normale). La maggior parte dei dispositivi attualmente utilizzati misura solo il flusso d’aria e integrano la stima del volume espirato.
Nelle valutazioni del flusso inspiratorio e del volume, il paziente espira nella maniera più completa possibile, quindi inspira violentemente.
Queste manovre forniscono diverse misure:
-
CVF (capacità vitale forzata): massima quantità di aria che il paziente può espirare forzatamente dopo un’inspirazione massimale
-
FEV1: volume espirato nel primo secondo
-
Picco di flusso espiratorio: massima velocità del flusso d’aria quando il paziente espira
Il FEV1 è il parametro di flusso più riproducibile ed è particolarmente utile nella diagnosi e nel monitoraggio dei pazienti affetti da patologie polmonari ostruttive (p. es., asma, broncopneumopatia cronica ostruttiva).
Il FEV1 e CVF aiutano a differenziare i disturbi polmonari ostruttivi da quelli restrittivi. Il riscontro di un FEV1 normale rende improbabile la diagnosi di malattia polmonare ostruttiva irreversibile, così come il riscontro di una CVF normale rende improbabile la diagnosi di malattia restrittiva.
Il flusso espiratorio forzato medio durante l’espirazione dal 25 al 75% della CVF può essere un indicatore di ostruzioni delle piccole vie aeree più sensibile rispetto al FEV1, ma la riproducibilità di questa variabile è scarsa.
Il picco di flusso espiratorio è il picco di flusso che si verifica durante l’espirazione. Questa variabile è utilizzata principalmente per il monitoraggio domiciliare dei pazienti asmatici e per determinare le variazioni diurne del flusso d’aria.
L’interpretazione di queste misurazioni dipende dalla corretta esecuzione del test da parte del paziente, che spesso migliora se assistito e istruito durante la manovra vera e propria. Dimostrano spirografi accettabili
-
Buona iniziazione al test (p. es., un inizio rapido ed energico di espirazione)
-
Niente tosse
-
Curve lisce
-
Assenza di una precoce interruzione dell’espirazione (p. es., tempo espiratorio minimo di 6 secondi senza variazioni di volume nell’ultimo secondo)
I tentativi di ripetere il test presentano variazioni inferiori al 5% o ai 100 mL. Risultati difformi da questi criteri minimi di accettabilità devono essere interpretati con cautela.
Volume polmonare
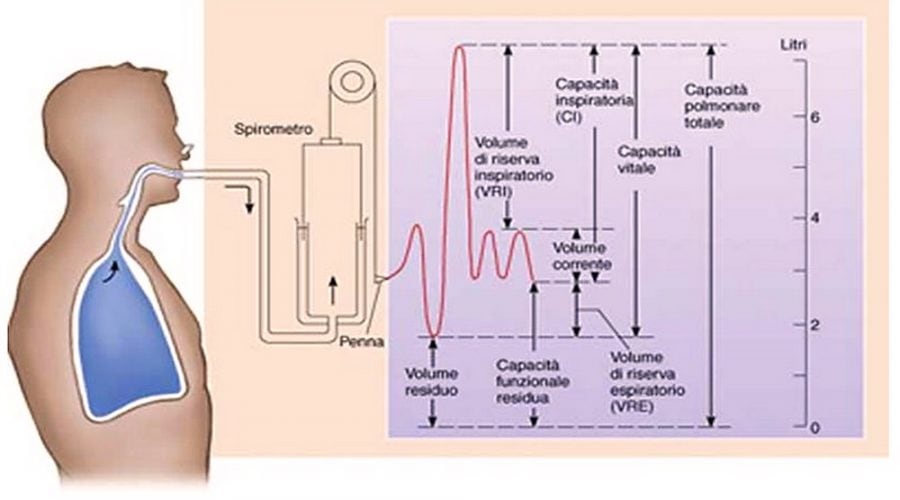
I volumi polmonari sono misurati determinando la capacità funzionale residua (CFR). La CFR è la quantità di aria residua nei polmoni dopo espirazione normale. La capacità polmonare totale è il volume di gas contenuto nei polmoni alla fine dell’inspirazione massimale.
Volumi polmonari normali
|
VRE = volume di riserva espiratoria; CFR = capacità funzionale residua; CI = capacità inspiratoria; VRI = volume di riserva inspiratorio; VR = volume residuo; CPT = capacità polmonare totale; CV = capacità vitale; VT= volume corrente.
CFR = VR + VRE; CI = VT + VRI; CV = VT+ VRI + VRE. 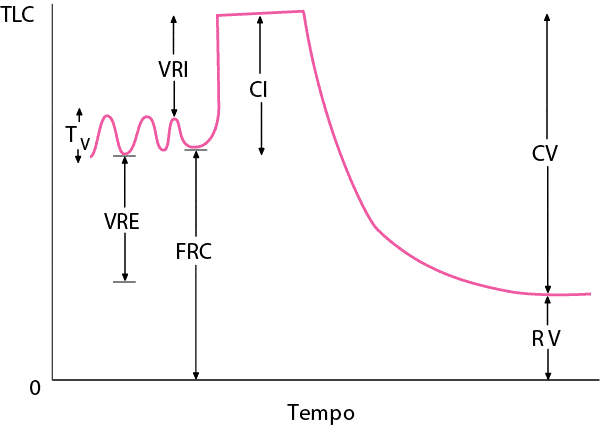
|
La capacità funzionale residua viene misurata utilizzando tecniche di diluizione dei gas o un pletismografo (che è più accurato in quei pazienti che hanno limitazioni del flusso aereo e presenza di gas intrappolato).
Le tecniche di diluizione dei gas comprendono
-
Lavaggio (washout) dell’azoto
-
Equilibrazione dell’elio
Nel lavaggio (washout) dell’azoto, il paziente espira fino alla CFR e quindi respira da uno spirometro che contiene ossigeno al 100%. Il test termina quando la concentrazione di azoto espirata raggiunge lo zero. Il volume di azoto espirato raccolto corrisponde all’81% della capacità funzionale residua iniziale.
Con l’equilibrazione dell’elio, il paziente espira fino alla CFR e poi viene connesso a un sistema chiuso che contiene volumi conosciuti di elio e ossigeno. Si misura la concentrazione di elio fino a quando il valore espirato coincide con quello inspirato, il che indica il raggiungimento dell’equilibrio con il volume dei gas nei polmoni, che può essere stimato dalla variazione della concentrazione di elio verificatasi.
Entrambe queste tecniche possono sottovalutare la capacità funzionale residua perché misurano solo il volume polmonare che comunica con le vie aeree. Nei pazienti con gravi limitazioni al flusso d’aria, un notevole volume di gas intrappolato può comunicare molto poco o per niente.
La pletismografia utilizza la legge di Boyle per misurare il volume di gas comprimibile all’interno del torace ed è più accurata delle tecniche di diluizione dei gas. Seduto in una cabina a tenuta d’aria, il paziente prova a inspirare, partendo dalla capacità funzionale residua, attraverso un boccaglio chiuso. Quando la gabbia toracica si espande, la pressione all’interno della cabina ermetica aumenta. Conoscendo il volume della cabina prima dell’inspirazione e la pressione al suo interno prima e dopo lo sforzo inspiratorio è possibile calcolare la variazione del volume del box, che è pari alla variazione del volume polmonare.
La conoscenza della capacità funzionale residua permette di dividere il polmone in sottovolumi che possono essere o misurati attraverso la spirometria o calcolati (vedi figura Volumi polmonari normali). Normalmente la CFR rappresenta circa il 40% della capacità polmonare totale.
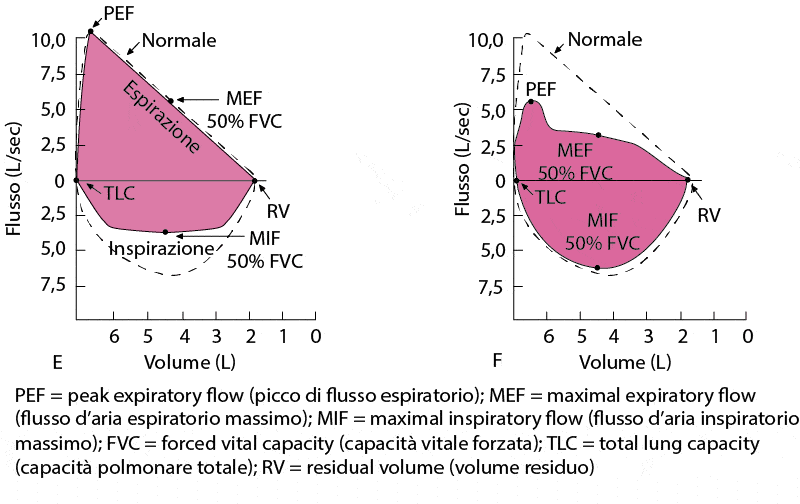
Curva flusso-volume
Contrariamente allo spirogramma, che mostra il flusso (in L) rispetto al tempo (in secondi), la curva flusso-volume mostra il flusso (in L/secondo) in relazione al volume polmonare (in L), dall’inspirazione massimale all’espirazione completa (volume residuo) e durante la massima espirazione a partire dall’inspirazione completa (capacità polmonare totale). Il vantaggio principale della curva flusso-volume è che essa è in grado di mostrare se il flusso d’aria è appropriato per un particolare volume polmonare. Per esempio, il flusso d’aria è normalmente più lento a volumi polmonari bassi perché il ritorno elastico è minore a volumi polmonari più bassi. I pazienti affetti da fibrosi polmonare hanno bassi volumi polmonari, e il loro flusso d’aria appare ridotto, se misurato indipendentemente. Tuttavia, quando il flusso d’aria è presentato come una funzione del volume polmonare, risulta evidente che il flusso è in realtà più elevato del normale come risultato dell’aumentato ritorno elastico caratteristico dei polmoni fibrotici.
Curve flusso-volume
|
(A) Normale. La parte inspiratoria della curva è simmetrica e convessa. La parte espiratoria è lineare. Il flusso d’aria a metà della capacità inspiratoria e il flusso d’aria a metà della capacità espiratoria sono spesso misurati e comparati. Il flusso d’aria inspiratorio massimo al 50% della capacità vitale forzata (MIF 50% CVF) è maggiore rispetto al flusso d’aria espiratorio massimo al 50% della CVF (capacità vitale forzata) (MEF 50% CVF) poiché durante l’espirazione si verifica una compressione dinamica delle vie aeree. (B) Disturbi ostruttivi (p. es., enfisema, asma). Sebbene tutte le velocità di flusso d’aria siano diminuite, il prolungamento dell’espirazione predomina e il MEF < MIF. A volte, il picco di flusso espiratorio è utilizzato per valutare il grado di ostruzione delle vie aeree ma è condizionato dallo sforzo del paziente. (C) Malattia restrittiva (p. es., malattia polmonare interstiziale, cifoscoliosi). Il gap è ridotto a causa della diminuzione dei volumi polmonari. I flussi d’aria sono maggiori del normale a parità di volume polmonare, poiché l’aumentato ritorno elastico dei polmoni mantiene le vie aeree aperte. (D) Ostruzione fissa delle vie aeree superiori (p. es., stenosi tracheale, gozzo). La parte alta e bassa delle curve sono appiattite cosicché la conformazione ricorda quella di un rettangolo. L’ostruzione fissa limita i flussi sia durante l’inspirazione che durante l’espirazione e il MEF = MIF. (E) Ostruzione extratoracica variabile (p. es., paralisi monolaterale delle corde vocali, disfunzione delle corde vocali). Quando una sola corda vocale è paralizzata, si muove passivamente con il gradiente di pressione attraverso la glottide. Durante l’inspirazione forzata, è tirata all’interno, causando un plateau di flusso inspiratorio diminuito. Durante l’espirazione forzata, viene passivamente spinta di lato e il flusso espiratorio è alterato. Perciò, MIF 50% CVF (capacità vitale forzata) < MEF 50% CVF (capacità vitale forzata). (F) Ostruzione intratoracica variabile (p. es., tracheomalacia). Durante un’inspirazione forzata, una pressione pleurica negativa mantiene la trachea mobile aperta. Con l’espirazione forzata, la perdita del supporto strutturale provoca il restringimento tracheale e un plateau della diminuzione di flusso. Il flusso d’aria viene mantenuto brevemente prima che si verifichi la compressione delle vie aeree.

|
La curva flusso-volume richiede la misura dei volumi polmonari assoluti. Sfortunatamente, molti laboratori costruiscono il grafico del flusso d’aria rispetto alla CVF (capacità vitale forzata); la curva flusso-CVF non ha un tratto inspiratorio e perciò non fornisce molte informazioni.
Quadri patologici
Sulla base delle velocità di flusso e dei volumi polmonari, è possibile classificare come ostruttive o restrittive la maggior parte delle patologie respiratorie (vedi tabella Cambiamenti fisiologici caratteristici associati a disturbi polmonari).
Patologie ostruttive
Le patologie ostruttive sono caratterizzate dalla riduzione del flusso d’aria, in modo particolare del FEV1 e del FEV1 espresso come percentuale della CVF (FEV1/CVF). Il grado di riduzione del FEV1 comparato con i valori previsti determina il grado del difetto ostruttivo (vedi tabella Gravità dei disturbi polmonari ostruttivi e restrittivi). I difetti ostruttivi sono causati da
-
Maggiore resistenza al flusso d’aria a causa di anomalie interne del lume delle vie aeree (p. es., neoplasie, secrezioni, ispessimento della mucosa)
-
Alterazioni della parete delle vie aeree (p. es., contrazioni dei muscoli lisci, edema)
-
Riduzione del ritorno elastico (p. es., la distruzione parenchimale che si verifica nell’enfisema).
Con la velocità ridotta del flusso d’aria, i tempi espiratori sono più lunghi del normale e l’aria può rimanere intrappolata all’interno dei polmoni a causa dello svuotamento incompleto e dell’aumento dei volumi polmonari (p. es., capacità polmonare totale, volume residuo).
Il miglioramento del FEV1 o di CVF ≥ 12% e di 200 mL in seguito alla somministrazione di un broncodilatatore conferma la diagnosi di asma o di ipersensibilità delle vie aeree. Tuttavia, alcuni pazienti affetti da asma possono avere una funzionalità respiratoria e parametri spirometrici normali tra una crisi e l’altra. Qualora il sospetto di asma rimanga elevato nonostante normali risultati della spirometria, è indicato il test di provocazione con la metacolina, analogo sintetico dell’acetilcolina che si comporta come un irritante bronchiale aspecifico, al fine di riconoscere o escludere la broncocostrizione. Nel test di provocazione alla metacolina, i parametri spirometrici vengono misurati in condizioni basali e dopo inalazione di concentrazioni crescenti di metacolina. La concentrazione di metacolina che causa un calo del 20% FEV1 è chiamata PC20. I laboratori hanno diverse definizioni di iperreattività delle vie aeree, ma in generale i pazienti, quando mostrano almeno una riduzione del FEV1 del 20% rispetto al valore di base (PC20), quando la concentrazione di metacolina inalata è < 1 mg/mL, è considerata diagnostica di un aumento della reattività bronchiale, mentre una PC20 > 16 mg/mL esclude la diagnosi. Valori di PC20 compresi tra 1 e 16 mg/mL sono dubbi.
Il test da sforzo può essere utilizzato per identificare la broncocostrizione indotta dallo sforzo ma è meno sensibile del test di provocazione con metacolina nell’individuare un’ipersensibilità generalizzata delle vie aeree. Il paziente viene sottoposto a un livello costante di lavoro sul tapis roulant o sul ciclo-ergometro per 6-8 minuti a un’intensità tale da determinare una frequenza cardiaca pari all’80% della frequenza massima prevista. Il FEV1 e la CVF (capacità vitale forzata) vengono misurati prima e dopo 5, 15 e 30 minuti di esercizio. Il broncospasmo indotto dallo sforzo, dopo l’esercizio, comporta un FEV1 o una CVF ≥ 15%.
L’iperventilazione volontaria eucapnica può anche essere utilizzata per indurre e diagnosticare la broncocostrizione indotta dall’esercizio fisico. L’iperventilazione volontaria eucapnica comporta l’iperventilazione con una miscela di gas di 5% di diossido di carbonio e di 21% di ossigeno all’85% della massima ventilazione volontaria per 6 min. Il FEV1 viene poi misurato a intervalli specifici dopo il test. Come per altri test di provocazione bronchiale, il calo di FEV1 che è diagnostico nel broncospasmo indotto varia nei diversi laboratori.
Patologie restrittive
Un disturbo restrittivo è caratterizzato da una riduzione del volume polmonare, specificamente, una CPT (capacità polmonare totale) < 80% del valore predetto. Tuttavia, nella malattia restrittiva precoce, la capacità polmonare totale può essere normale (come risultato di un forte sforzo inspiratorio) e l’unica anomalia potrebbe essere una riduzione del volume residuo. La riduzione della CPT (capacità polmonare totale) determina la gravità della restrizione (vedi tabella Gravità dei disturbi polmonari ostruttivi e restrittivi ). La riduzione dei volumi polmonari provoca una riduzione delle velocità di flusso (FEV1 ridotto, vedi figura Curve flusso-volume, B ). Tuttavia, il flusso d’aria rispetto al volume polmonare risulta aumentato, per cui il FEV1/CVF è normale o aumentato.
I difetti restrittivi sono determinati dalle seguenti cause:
-
Perdita di volume polmonare (p. es., lobectomia)
-
Anomalie delle strutture che circondano il polmone (p. es., patologie pleuriche, cifosi, obesità)
-
Debolezza dei muscoli inspiratori (p. es., disturbi neuromuscolari)
-
Anomalie del parenchima polmonare (p. es., fibrosi polmonare)
La caratteristica comune a tutti i casi è una riduzione della compliance dei polmoni, della parete toracica o di entrambi.