Ventilazione meccanica e fibroscopia
Quando si esegue una fibroscopia in un paziente con intubazione tracheale si genera un’interferenza nella ventilazione meccanica. A volte questo può indurre ad adeguare l’impostazione della ventilazione meccanica: la modifica dei parametri ventilatori, se non si hanno obiettivi chiari, potrebbe essere solo apparentemente efficace ma in realtà controproducente.
Nel post di oggi cerchiamo di capire cosa succede quando un fibroscopio è introdotto nel tubo tracheale, e quando e come eventualmente modificare l’impostazione della ventilazione meccanica.
Utilizzeremo a questo scopo la simulazione in un paziente “virtuale”, un approccio che produce scenari assolutamente realistici (se si fonda su appropriate basi fisiopatologiche ed informatiche) e che al contempo consente di valutare serenamente l’impatto di qualsiasi scelta ventilatoria senza esporre realmente a rischi una persona in carne ed ossa.
La ventilazione prima della broncoscopia.
La nostra “paziente virtuale” è Roberta, una donna con broncopneumopatia cronica ostruttiva (BPCO) e polmonite. Roberta è intubata con un tubo tracheale con diametro interno di 7.5 mm. E’ sedata ed è ventilata in volume controllato con volume corrente 450 ml, PEEP 5 cmH2O, frequenza respiratoria 20/min, 1” di tempo inspiratorio (di cui 0.25” di pausa di fine inspirazione) e 2” di tempo espiratorio (il che corrisponde ad un I:E 1:2). La compliance dell’apparato respiratorio di Roberta è 40 ml/cmH2O, le resistenze delle vie aeree quelle tipiche dei pazienti con BPCO (1) e sono utilizzati per la simulazione i carichi resistivi dei tubi tracheali con e senza fibroscopio (2).
In figura 1 ci sono le curve di pressione e flusso corrispondenti alle suddette impostazioni. Vediamo una pressione di picco (Pmax) di 26 cmH2O, una pressione di 18 cmH2O al termine dei 0.25” di pausa di fine inspirazione di (PEIP) e l’assenza di iperinflazione dinamica e autoPEEP (il flusso espiratorio si azzera prima dell’inizio dell’inspirazione successiva). Il picco di flusso espiratorio (PEF) è -0.79 l/s.
 |
| Figura 1 |
Con una doppia occlusione delle vie aeree, una a fine espirazione ed una a fine inspirazione, rileviamo una pressione di plateau (Pplat) di 16 cmH2Oe, come atteso, una PEEP totale (PEEPtot) di 5 cmH2O, uguale alla PEEP impostata (figura 2).
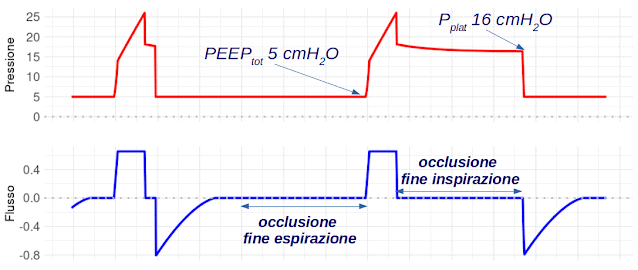 |
| Figura 2 |
La ventilazione durante la broncoscopia.
Partendo da questa condizione, Roberta viene sottoposta a broncoscopia con un fibroscopio con 5 mm di diametro. Durante la manovra è stato incrementato il limite di pressione del ventilatore a 100 cmH2O per evitare la riduzione della ventilazione durante la fibroscopia. Senza questo accorgimento si rischia una marcata riduzione della ventilazione durante la fibroscopia (3).
Nella figura 3 vediamo cosa succede. Per mantenere la ventilazione impostata, la pressione di picco è aumentata da 26 a 59 cmH2O, la pressione al termine della pausa di fine inspirazione è diventata di 20 cmH2O, il picco di flusso espiratorio si è più che dimezzato (ora è -0.34 l/s). Il rallentamento del flusso espiratorio non consente di completare l’espirazione nei 2″ di tempo espiratorio, come si vede chiaramente dall’interruzione del flusso espiratorio all’inizio dell’inspirazione successiva.
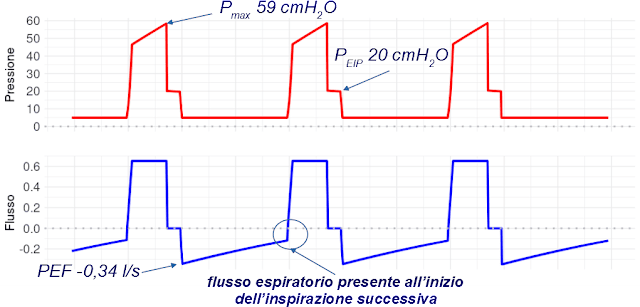 |
| Figura 3 |
Le occlusioni delle vie aeree evidenziano una pressione di plateau di 18 cmH2O ed una autoPEEP di 2 cmH2O (uguale alla differenza tra i 7 cmH2O di PEEP totale ed i 5 cmH2O di PEEP) (figura 4).
 |
| Figura 4 |
Vediamo che l’aumento di resistenza dovuto alla presenza del fibroscopio nel tubo tracheale ha avuto effetti diversi sull’inspirazione e sull’espirazione: in inspirazione è aumentata la pressione, in espirazione si è ridotto il flusso.
In inspirazione è aumentata la pressione perchè il flusso inspiratorio è “spinto” dal ventilatore meccanico. Come ben sappiamo la pressione necessaria per generare un flusso è uguale al prodotto del flusso per la resistenza (vedi anche post del 5/12/2011):
pressione = flusso ∙ resistenza. (eq. 1)
Poichè l’obiettivo del ventilatore meccanico durante la ventilazione a volume controllato è mantenere fisso il flusso inspiratorio, l’incremento di resistenza ha come conseguenza l’aumento della pressione applicata.
In espirazione il flusso espiratorio è “spinto” dalla pressione che c’è nei polmoni, che all’inizio dell’espirazione coincide con quella di fine inspirazione e durante l’espirazione si riduce progressivamente con il ridursi del volume all’interno dei polmoni. Risulta chiaro che la pressione che genera il flusso espiratorio dipende unicamente dalle caratteristiche meccaniche dell’apparato respiratorio e dal volume polmonare e non dall’impostazione del ventilatore meccanico. Nell’espirazione pertanto il flusso espiratorio non è costante come nell’inspirazione, ma varia al variare di pressione polmonare e resistenza:
flusso = pressione / resistenza. (eq. 2)
Questo spiega perchè l’incremento di resistenza si manifesta con un aumento di pressione in inspirazione ed una riduzione di flusso in espirazione.
Torniamo a Roberta: ritieni che la condizione mostrata in figura 3 e 4 possa essere dannosa? Perchè? Faresti qualcosa?
Durante il ciclo respiratorio la pressione nel ventilatore varia tra la PEEP (in espirazione) e la pressione di picco (in inspirazione). Sappiamo però che le pressioni che misuriamo nel ventilatore sono diverse da quelle ci sono nei polmoni. Solo nei periodi di assenza di flusso (come avviene durante le occlusioni delle vie aeree) possiamo ritenere simili le pressioni nel ventilatore e nei polmoni. Ne consegue che mediamente la pressione nei polmoni oscilla tra il valore di PEEP totale (assenza di flusso a fine espirazione) e la pressione di plateau (assenza di flusso a fine inspirazione).
Durante la fibroscopia c’è stato un grande aumento (di ben 23 cmH2O ) della pressione inspiratoria del ventilatore, ma un aumento di solo 2 cmH2O della pressione dei polmoni sia inspiratoria (pressione di plateau) che espiratoria (PEEP totale). Probabilmente questa modifica è clinicamente irrilevante e può essere tollerata. Anche in presenza di una elevata pressione di picco.
Come puoi constatare nel prossimo paragrafo, farsi guidare dal desiderio di ridurre la pressione di picco durante la fibroscopia potrebbe addirittura essere controproducente, esponendo i polmoni del paziente a pressioni più elevate.
La mossa sbagliata: ridurre la pressione di picco con il I:E
Possiamo comprendere quanto sia fuorviante regolare la ventilazione per ridurre la pressione di picco provando a modificare il I:E da 1:2 a 1:1. A parità degli altri parametri, questa modifica aumenta il tempo inspiratorio da 1″ a 1.5” e di conseguenza riduce il flusso inspiratorio (il volume corrente viene erogato in un tempo più lungo) e di conseguenza diminuisce la pressione applicata dal ventilatore (eq. 1).
La modifica del I:E determina anche la riduzione del tempo espiratorio da 2” a 1.5”.
In figura 5 vediamo come si modificano le pressioni con il passaggio del I:E da 1:2 a 1:1:
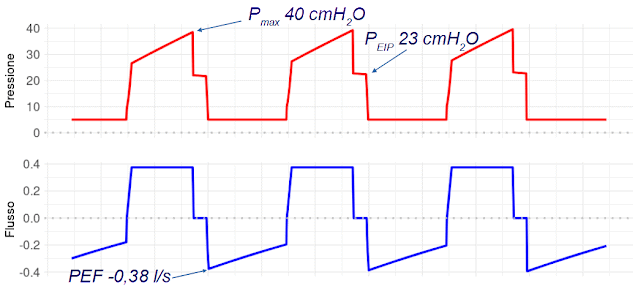 |
| Figura 5 |
La pressione di picco si riduce a da 59 a 40 cmH2O , la pressione alla pausa di fine inspirazione aumenta da 20 a 23 cmH2O ed il picco di flusso espiratorio diventa -0.38 l/s. Nella figura 6 si vedono i valori ottenuti durante le occlusioni, cioè le pressioni polmonari:
 |
| Figura 6 |
La diminuzione del tempo espiratorio ha reso ancora più incompleta l’espirazione e quindi aumentato la PEEP totale da 7 a 11 cmH2O (autoPEEP da 2 a 6 cmH2O ). Questo aumento della PEEP totale è alla base dell’incremento della pressione di plateau da 18 a 22 cmH2O .
Con questo approccio si riduce la pressione inspiratoria nel ventilatore (= pressione di picco) al prezzo di un aumento della pressione nei polmoni sia a fine inspirazione (= pressione di plateau) che a fine espirazione (= PEEP totale). Certamente un cambio favorevole per l’estetica del ventilatore, ma che espone il paziente ad un maggior volume e pressione intrapolmonare.
La mossa giusta: eliminare l’autoPEEP aumentando il tempo espiratorio
Se comunque ritenessimo appopriato ridurre durante la broncoscopia le pressioni polmonari, la strategia ottimale sarebbe quella di aumentare il tempo espiratorio: poiché l’incremento delle pressioni polmonari è causato dallo sviluppo di autoPEEP, l’aumento della durata della fase espiratoria può consentire di arrivare ad una espirazione completa nonostante l’aumento di resistenza espiratoria casuato dall’introduzione del fibroscopio nel tubo tracheale.
Possiamo aumentare il tempo espiratorio riducendo la frequenza respiratoria a parità di tempo inspiratorio. Quindi proviamo dall’impostazione iniziale a ridurre la frequenza respiratoria a 12/min, mantenendo il tempo inspiratorio a 1”. La frequenza respiratoria di 12/min determina una durata del ciclo respiratorio (inspirazione+espirazione) di 5″. Ne consegue che il tempo espiratorio diventa 4” ed il I:E 1:4.
Questa impostazione del ventilatore produce il risultato che vedi in figura 7:
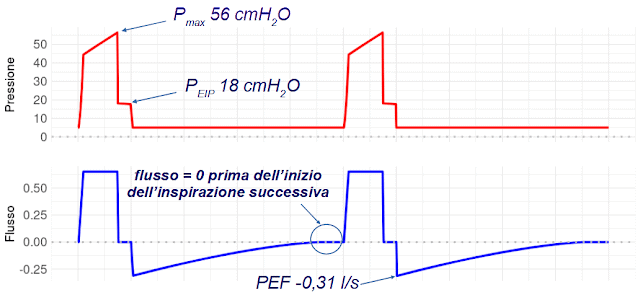 |
| Figura 7 |
La pressione di picco (cioè la pressione inspiratoria nel ventilatore) è rimasta elevata (56 cmH2O ), ma la pressione alla pausa di fine inspirazione è tornata quella basale, mostrata in figura 1. Il picco di flusso espiratorio è ridotto rispetto a quello della figura 1, ma l’allungamento del tempo espiratorio consente la completa espirazione anche con un flusso rallentato.
Le pressioni statiche polmonari ottenute con le pause di fine inspirazione ed espirazione (figura 8) sono anch’esse tornate uguali a quelle basali viste nella figura 2.
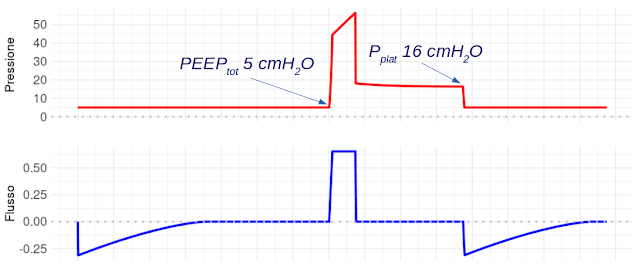 |
| Figura 8 |
Con quest’ultima impostazione per i polmoni non è cambiato nulla rispetto alla ventilazione pre-fibroscopia, il fibroscopio resta un “peso” solo per il ventilatore.
L’effetto del diametro interno del tubo tracheale.
Fino ad ora abbiamo visto l’effetto della fibroscopia con un tubo tracheale 7.5 mm. Se la stessa fibroscopia fosse stata fatta con un tubo tracheale 8 mm ci sarebbe stato un impatto nettamente ridotto, quasi trascurabile, sulle pressioni polmonari. Al contrario l’utilizzo di un tubo tracheale con diametro interno leggermente ridotto avrebbe esacerbato i problemi.
Vediamo rapidamente cosa sarebbe successo facendo le stesse cose viste in precedenza se Roberta fosse stata intubata con un tubo da 7 mm.
Nella figura 9 possiamo vedere la ventilazione basale, che non è significativamente diversa da quella ottenuta con il tubo 7.5 mm che abbiamo visto nelle figure 1 e 2.
 |
| Figura 9 |
L’introduzione del fibroscopio avrebbe modificato drasticamente la pressione di picco, portandola addirittura a 92 cmH2O , ed avrebbe anche aumentato la PEEP totale a 11 cmH2O e la pressione di plateau a 22 cmH2O (figura 10).
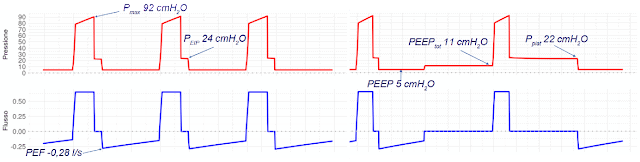 |
| Figura 10 |
Il maldestro tentativo di ridurre la pressione di picco portando il I:E a 1:1 per ridurre il flusso inspiratorio avrebbe effettivamente ridotto la pressione di picco a 57 cmH2O , ma avrebbe prodotto un rilevante peggioramento dell’iperinflazione dinamica, con una PEEP totale di 17 cmH2O (figura 11), un valore che può avere anche un rilevante impatto emodinamico.
 |
| Figura 11 |
La riduzione della frequenza respiratoria, a parità di tempo inspiratorio, invece avrebbe mantenuto una elevatissima pressione inspiratoria nel ventilatore, ma avrebbe riportato le pressioni nei polmoni (pressione di plateau e PEEP totale) ai valori basali perchè il tempo espiratorio è sufficiente per completare l’espirazione (figura 12).
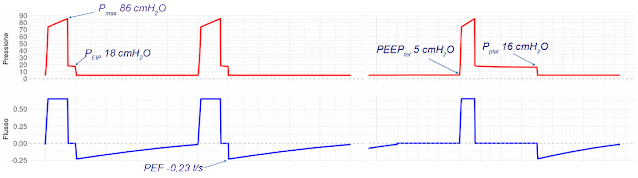 |
| Figura 12 |
Conclusioni
Possiamo sintetizzare in pochi punti tutto quello che abbiamo visto in questo post:
1) La fibroscopia ha un impatto rilevante sulla ventilazione meccanica, tanto maggiore quanto più è piccolo il diametro interno del tubo tracheale. Con un comune fibroscopio di 5 mm di diametro, i problemi iniziano a manifestrarsi concretamente con un tubo tracheale con diametro interno di 7.5 mm, per diventare veramente rilevanti con un tubo tracheale di 7 mm;
2) L’impatto della fibroscopia sui polmoni deve essere valutato osservando le pressioni misurate durante le pause di fine inspirazione e di fine espirazione. Se queste pressioni non si modificano in maniera clinicamente rilevante non è necessario modificare l’impostazione della ventilazione meccanica;
3) eventuali variazioni della ventilazione meccanica durante la fibroscopia sono favorevoli solo se riducono l’autoPEEP e la pressione di plateau (o comunque la pressione al termine della pausa di fine inspirazione);
4) l’unica strategia ventilatoria efficace per ridurre l’iperinflazione durante la fibroscopia è quella di incrementare il tempo espiratorio ed il modo più efficiente di farlo è la temporanea riduzione della frequenza respiratoria, che potrà tornare ai valori iniziali al termine della manovra.
Resta da approfondire quando è realmente utile fare una broncoscopia ad un paziente intubato. Questo lo vedremo nel prossimo post.
Un sorriso con l’augurio di buone vacanze a tutti gli amici di ventilab.
Bibliografia
1) Guerin, C. et al. Lung and chest wall mechanics in mechanically ventilated COPD patients. J Appl Physiol 74, 1570–1580 (1993).
2) Kuo, A. S., Philip, J. H. & Edrich, T. Airway ventilation pressures during bronchoscopy, bronchial blocker, and double-lumen endotracheal tube use: an in vitro study. J Cardiovasc Ultrasound 28, 873–879 (2014).
3) Nay, M.-A., Mankikian, J., Auvet, A., Dequin, P.-F. & Guillon, A. The effect of fibreoptic bronchoscopy in acute respiratory distress syndrome: experimental evidence from a lung model. Anaesthesia 71, 185–191 (2016).
Fonte : https://www.ventilab.it/2022/06/ventilazione-meccanica-e-fibroscopia.html